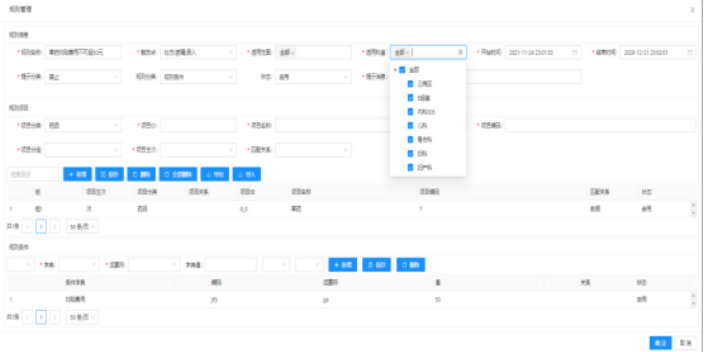
商机详情 -
综合医院医保内控系统使用方法
医保控费系统结果分析功能包括哪些?规则违规统计:针对诊疗过程中违反某条规则明细的情况查看每条规则的违规情况,包括异常金额、异常人次,可以按科室、医生类别等维度汇总。违规单据统计:当治方/医嘱违反单据规则时,查看该单据的违规情况,包括异常金额、异常人次, 可以按科室、医生类别等维度汇总。科室违规排名:统计违规的科室排名信息,可从多个指标查询(异常金额、涉及规则种类、异常单据数、医疗总费用等维度)。药品违规排名:统计违规药品的排名统计,可从多个指标查询药品违规排名信息(异常金额、涉及规则种类、异常单据数量、使用次数、违规次数、使用数量、违规数量、违规金额等维度)。建立科学的支付标准是医保支付制度变革的关键环节。综合医院医保内控系统使用方法
莱文医保控费系统介绍:点对诊疗过程中出现过度诊疗、过度检查、分解治方、超量开药、重复开药,不得重复收费、超标准收费、分解项目收费等操作进行监管和预警。系统能满足医院医保控费的主要目标:1、合理监管诊疗服务,做到因病施治,合理检查、医疗及用药,控制超量医疗用药、重复医疗用药;2、控制实施与实际病情不符的检查、医疗、用药等;3、控制分解治方、分解检查等;4、控费规则库与医保中心核查反馈同步更新。莱文医保控费系统可实现自定义消息提示:1、提示消息根据提示分类进行提示;2、提示消息可根据违反的项目/药品进行准确提示,方便用户删除或者修改。综合医院医保内控系统使用方法医保控费中按需支付、按量支付以及按价值支付分别指什么?
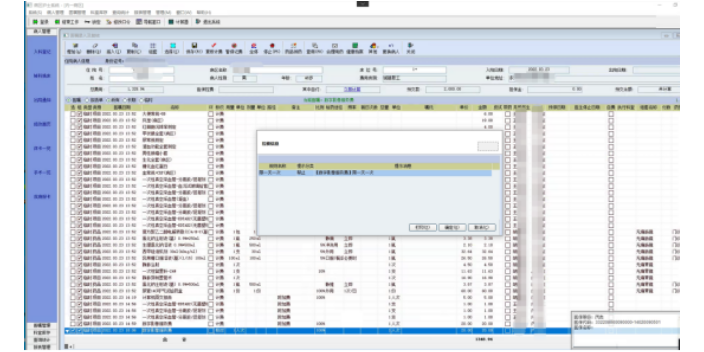
医保控费系统发展现状:随着我国国民经济的高速发展和人民生活水平的日益提高,**健康意识日益增强,对医疗资源需求提升,而国家对于医保费用的使用控制日渐严格,这就使医院成本的控制成为重要课题。而随着民营医院的大量涌现,医院间的竞争也日益激烈,合理控制成本可以使医院步入良性发展的轨道,同时在竞争中获得更多主动权。针对当前医保领域存在的医疗费用上涨过快、支付方式不合理、弱势群体的医疗保险问题,医院成本控制可以从采用国际通用的DRG付费方式、加强药品及医疗设备等供应链系统、加大信息化建设力度三方面着手。
莱文医保控费系统可实现规则条件多样化:1、互斥/包含/对照:互斥:2个项目/药品是相互排斥的,不能同时开立。包含:2个项目/药品,其中1个项目/药品包含了另1个项目/药品,不能同时开立;对照:2个项目/药品是相互关联的,需要同时开立,单独开了某个项目则不能保存。2、条件规则:可根据规则条件,增加运算符及运算条件。莱文医保控费系统可实现准确控制,事前触发校验:1、门诊:当次就诊在保存治方/项目时校验内控规则,确保当次诊疗过程无违反已设置的内控规则;2、住院:医生:在保存当前医嘱时校验内控规则;护士:在复核当前医嘱时第二次校验内控规则;医技:在保存当前医嘱时校验内控规则。目前医保付费方式,正向DRG方式进行变革。
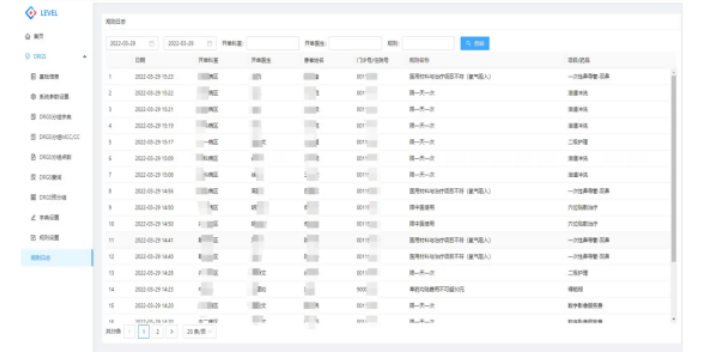
医保控费中按需支付、按量支付以及按价值支付分别指什么?所谓按需支付,就是对患者必要的医疗费用按规定予以支付 ,不应当人为设立次均住院支付限额或次均门诊支付限额,也不应当设立重特大病患的较高支付限额。所谓量能支付,就是在尽可能确保医疗费用得到有效补偿的情况下,根据现有的基金支付能力,确定适度的支付项目(包括药品支付项目、诊疗支付项目和服务支付项目)及合理的补偿比例。所谓按价值付费,就是根据医疗机构提供的医疗服务价值的高低进行付费,医疗服务价值高付费多,医疗服务价值小付费少,医疗服务没有价值不付费,医疗服务是负价值扣减服务费。医保控费信息化的发展是符合客观发展规律的。综合医院医保内控系统使用方法
医保控费系统结果分析功能包括药品违规排名。综合医院医保内控系统使用方法
目前医保付费方式,正向DRG方式进行变革。DRG付费,调整福利“整体经济性”,记账固然重要,结账的方式也更为关键。无论是DRG,还是单病种,其中心都是大写的三个字--”预付费“,这并不是对于猴子来说的朝三暮四,早上三个枣,晚上四个枣的来回倒腾,而是从一定程度上改变了医疗福利的分配方式。从国际经验来看,预付制是医疗支付方式发展的必然趋势。在以项目制为表示的”后付费“的模式中,药品和耗材是医院的利益中心。而DRG在收付费两端形成闭环后,药品和耗材将彻底转变为医院的成本中心,配合医生福利待遇的提升,DRG的经济杠杆作用及其对医疗体制的整体变革调控作用将真正发挥出来。从实施上来看,医保付费方式的变革是一个牵一发动全身的系统工程。不只包括分组器部署和搭建、金保结算数据的转换、定点医院病案首页等技术难题,也包括一些可见的管理问题,未来的主流,将是以DRG为主,多种付费方式并存的支付方式。综合医院医保内控系统使用方法